Elektrische stimulatie van het ruggenmerg vermindert bij veel patiënten chronische lage rugpijn. Mogelijk heeft die stimulatie impact op het pijnsysteem in het brein.
Bijna een op de vier volwassenen in België kampt met rugklachten. Wereldwijd wordt chronische lage rugpijn beschouwd als een enorm maatschappelijk probleem en als een van de voornaamste oorzaken van invaliditeit. Het gaat om lage rugpijn die langer dan drie maanden aanhoudt.
Pijnstillers, medicatie of een operatie kunnen de pijn verlichten. Voor bijna vier op de tien patiënten brengen die echter geen soelaas. We spreken dan van het falende rugsyndroom of failed back surgery syndrome.
Ruggenmergstimulatie als laatste redmiddel
Zij kunnen soms baat hebben bij ruggenmergstimulatie. Dat is een behandeling waarbij elektrische schokjes gegeven worden aan het ruggenmerg. Het ruggenmerg verbindt de hersenen met alle zenuwen van het lichaam. Elektrische prikkels worden langsheen twee dunne draden geleverd, verbonden met een onderhuids geïmplanteerd apparaatje. De stroomstoten zijn zwak – de patiënten worden ze niet gewaar.
De behandeling kan de pijn verminderen, wellicht door de impact op het ruggenmerg. Deze zogenaamde spinale effecten zijn uitvoerig onderzocht. Er bestaat echter alsmaar meer bewijs dat de pijnreductie ten gevolge van ruggenmergstimulatie voor een deel ook zou berusten op mechanismen in de hersenen.
Samen met de onderzoeksgroep Stimulus van het departement neurochirurgie van het UZ Brussel onderzocht ik wat de effecten dan zijn van ruggenmergstimulatie op de hersenen. In het onderzoek werd gebruik gemaakt van de HF10-ruggenmergstimulator. Het is bewezen dat die lage rugpijn vermindert. De therapie wordt toegepast sinds 2015. De stimulator blijft in principe levenslang ter plaatse. De batterij kan herladen worden, zodat de patiënt na enkele jaren niet opnieuw geopereerd hoeft te worden.
Pijn verandert je brein
Bij elf patiënten werd een ruggenmergstimulator geïmplanteerd. Onze pilotstudie wilde nagaan of er echt een effect is op de hersenen. Dat legt de basis voor toekomstige grootschalige vervolgstudies.
In eerste instantie werden de patiënten continu gestimuleerd via een extern apparaatje. Als ze een vermindering van hun pijn met minstens de helft aangaven en daarover tevreden waren, werd de stimulator definitief onderhuids geïmplanteerd. Nadien kregen ze op regelmatige basis een check-up bij de arts, en een hersenscan. Zo kon het effect van de therapie, niet alleen op de rugpijn, maar ook op de hersenen, onderzocht worden.
Het lijkt erop dat de therapie de hippocampus doet krimpen, en tegelijk de pijn doet afnemen
Het brein verandert voortdurend, niet alleen in de kindertijd. Taxichauffeurs hebben bijvoorbeeld een grotere hippocampus, het hersengebied dat gelinkt is met het geheugen. Bij wie muziek leert spelen, verandert de prefrontale cortex. Het brein past zich aan aan een bepaalde situatie of omgeving.
Ook mensen die langdurig aan rugpijn lijden, vertonen veranderingen in de hersenen. Met name in regio’s die deel uitmaken van het zogenaamde pijnsysteem. Bij chronische pijn kunnen de veranderingen in het brein ertoe leiden dat de pijn erger wordt, doordat het pijnsysteem ontregeld is.
Als pijn zorgt voor hersenveranderingen, kan de behandeling van pijn dat dan ook? Met andere woorden: kunnen we de verstoring van het pijnsysteem in het brein ongedaan maken en zo langdurige rugpijn helpen te genezen?
Krimpende hippocampus
Een maand na aanvang van de therapie vertoonden de patiënten al een psychologische vooruitgang: ze hadden minder last van de pijn. Vanaf drie maanden hadden ze ook beduidend minder rugpijn. De pijnintensiteit bleek gemiddeld met een vierde gedaald te zijn. Ook pijn in de benen nam bij sommigen af.
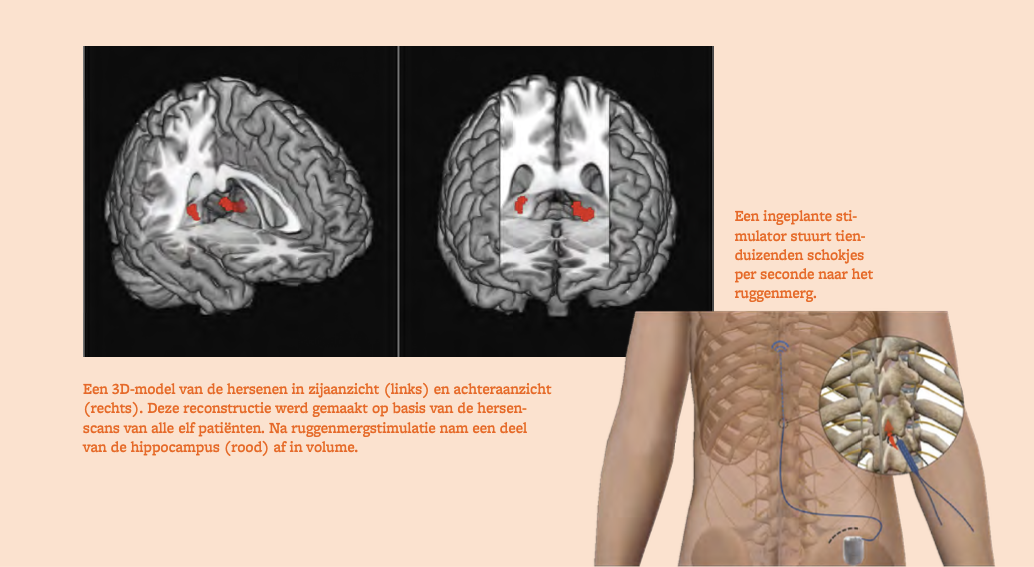
Ook de hersenen lieten verandering zien na drie maanden. We zagen dat de hippocampus kleiner was dan voor de behandeling. Het ging weliswaar om een kleine volumeafname, het equivalent van de grootte van slechts een veertigste van een muntstuk van 1 cent.
De hippocampus staat niet alleen in voor ons geheugen, maar maakt ook deel uit van het pijnsysteem. Hij geeft vorm aan wat men het pijngeheugen noemt.
Hoe meer tijd er verstreek na aanvang van de behandeling, hoe kleiner de hippocampus werd. In verhouding hiermee nam de rugpijn van de patiënten af. Of het om kleinere cellen gaat of om minder verbindingen tussen de neuronen, moet vervolgonderzoek uitwijzen.
Uit eerder onderzoek weten we dat langdurige pijn aanleiding kan geven tot een vergroting van de hippocampus en zo ook een ontregeling van de werking ervan. Het lijkt erop dat een behandeling met ruggenmergstimulatie de hippocampus weer kleiner maakt. Dat zou ervoor kunnen zorgen dat het pijngeheugen als het ware gewist wordt.
Als onze hersenen minder denken aan pijn, zullen we ook in mindere mate pijn ervaren. Tegelijk zou zo ook het pijnregulerend systeem hersteld kunnen worden, door normalisatie van de hippocampale functie, waardoor rugklachten verbeteren.
Dit stelt ruggenmergstimulatie als laatste redmiddel voor lage rugpijn in een nieuw daglicht. Kunnen we onze hersenen gebruiken als medicijn?
Misschien. We weten nog niet of de verandering in het brein langer dan drie maanden aanhoudt. Bovendien bestaat het pijnsysteem uit meer hersengebieden dan de hippocampus alleen. Of er ook een impact is op die gebieden, is nog niet onderzocht.
Daarnaast kan de verandering die wij in ons onderzoek waarnamen, de oorzaak zijn van de pijnverlichting, maar ook het gevolg. In het eerste geval kan ons brein de sleutel zijn naar een betere therapie voor chronische lage rugpijn.
Félix Buyck studeerde geneeskunde aan de Vrije Universiteit Brussel. Dit artikel is gebaseerd op zijn masterproef, waarvoor hij genomineerd was voor de Vlaamse Scriptieprijs.